Brachial Plexus Injuries. Clinic, Diagnostics, Treatment.
Prof. Strafun S.S., Lysak A.S. SI “The Institute of Traumatology and Orthopedics by NAMS of Ukraine”, Kyiv, Ukraine
Published: 20.07.2018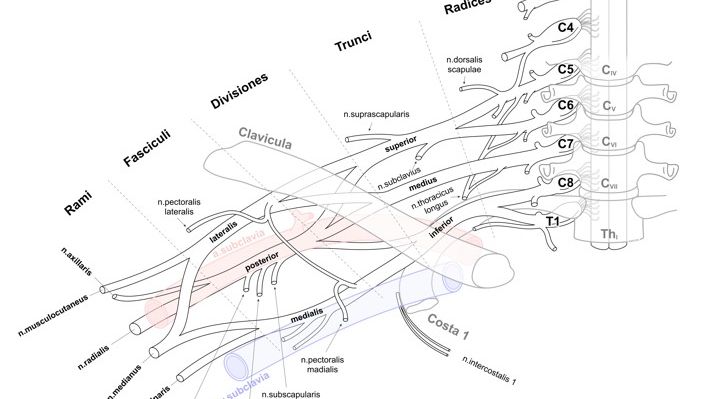
Анатомія плечового сплетення
Спинно-мозкові нерви що виходять з шийного потовщення спинного мозку (а саме корінці С5-Т1), галузячись певним чином утворюють плечове сплетення (рис.1).
 |
|
Рис. 1. Анатомія плечового сплетення |
Анатомічно плечове сплетення розділене на 5 відділів. Виходячи зі спинного мозку нерви С5-Т1 сегментів утворюють 5 корінців. Варто зазначити про залежність між корінцями та сегментом верхньої кінцівки що вони іннервують:
- С5 корінець – м’язи надпліччя, деякі м’язи плеча.
- С6 корінець – переважно м’язи плеча.
- С7 корінець – м’язи проксимальної третини передпліччя.
- С8 корінець – м’язи передпліччя та деякі м’язи кисті.
- Т1 корінець – власні м’язи кисті.
Виходячи зі спинно-мозкового каналу – корінці об’єднуються та утворюють стовбури. Так корінці С5 та С6 зливаючись утворюють верхній стовбур. Середній стовбур є безпосереднім продовженням С7 корінця. Об’єднуючись корінці С8 та Т1 – утворюють нижній стовбур. В подальшому стовбури прямують до заключичного (ретроклавікулярного) простору, де знову діляться. Кожен зі стовбурів поділяється на два відділи – верхній та нижній. Відділи пройшовши заключичний простір, обплітають підключичну артерію, та знову об’єднуються утворюючи 3 пучки. Пучки поділяють на латеральний (розташовується латеральніше підключичної артерії, та утворюється шляхом об’єднання верхніх відділів верхнього та середнього стовбурів), задній (розташовується за підключичною артерією, та утворюється від злиття всіх нижніх відділів), та медіальний (що лежить медіальніше підключичної артерії, та є прямим продовженням верхнього відділу нижнього стовбура). Прямуючи разом з підключичною артерією в напрямку вільної верхньої кінцівки – в аксіллярній ділянці пучки плечового сплетення знову діляться на двоє – утворюючи 5 основних нервів (котрі іннервують м’язи вільної верхньої кінцівки). Так латеральний пучок утворює м’язово-шкірний нерв, та віддає частину своїх волокон до серединного нерва. Іншу частину волокон серединний нерв отримує від медіального пучка, що також утворює ліктьовий нерв. Задній пучок поділяється на аксіллярний нерв, та променевий.
Актуальність
Ушкодження плечового сплетення (МКХ-10: S14.3) викликає виражене порушення функції верхньої кінцівки, високий рівень ураження є несприятливим прогностичним фактором щодо її відновлення, а складна інтраневральна анатомія – робить хірургічну реконструкцію в рази складнішою. Травму плечового сплетення можна віднести до однієї з найважчих травм верхньої кінцівки.
За даними літератури у 1,2% хворих з політравмою наявне ушкодження плечового сплетення. Серед усіх ДТП що сталиcь за участі мотоциклів – ушкодження плечового сплетення зустрічається у 4,2%. У порівнянні з 2009 роком, у 2012 році частота травм плечового сплетення збільшилась на 30%. У 41% випадків спостерігається високе ушкодження плечового сплетення (корінці С5-С6, та інколи С7).
Не зважаючи на значні досягнення у хірургії периферичних нервів за данними Berger (1997) близько 25-30%, а за даними Scottish National Brachial Plexus Injury Service (2009-2010) біля 12% постраждалих (серед яких 7% після первинного втручання на нервах, та 5% в якості первинного хірургічного лікування) – потребують ортопедичних корекцій.
Механізм травми
Знання анатомії плечового сплетення грає важливу роль в клінічній діагностиці рівня ураження. Іншим не менш важливим фактором є механізм травми. Найбільш поширеними механізмами закритої травми плечового сплетення є:
- Для ураження верхніх корінців плечового сплетення (С5-С6, та інколи С7) характерна травма за якої відбувається каудальна тракція кінцівки (збільшення акроміально-мастоідального кута) (рис. 2а).
- Для ушкодження нижніх корінців плечового сплетення – характерна краніальна тракція кінцівки (рис. 2б).
- За умови відведення плеча на 60о-90о відбувається зміщення плечового сплетення медіально, і воно розташовується у невеликому просторі між 1-м ребром та ключицею. Якщо при такому розташуванні плечового сплетення сила діє по осі відведеної кінцівки – відбувається стиснення відділів плечового сплетення між ключицею та першим ребром (рис. 2в).
- Четвертий найбільш розповсюджений механізм травми плечового сплетення – це підклювовидний вивих плеча (та нещаслива тріада плечового суглоба). За такої травми відбувається ушкодження пучків (переважно заднього та латерального) голівкою плечової кістки (рис. 2г).
Менш поширеним механізмом є пряма проникаюча травма (удар ножем, укуси хижаків). Окремо виділяють вогнепальне ушкодження плечового сплетення, та ятрогенне (при оперативних втручаннях на шиї, після променевої терапії).
 |
|||
|
Рис. 2. Найбільш поширені механізми закритого тракційного ушкодження плечового сплетення: а) ушкодження за верхнім типом; б) ушкодження за нижнім типом; в) заглючичне ушкодження; б) підключичне ушкодження |
Клінічна картина ушкоджень плечового сплетення
Клінічні прояви уражень плечового сплетення значно різняться в залежності від їхнього рівня. Ми розглянемо клінічну картину кількох найбільш поширених видів ушкодження.
Ізольоване ушкодження заднього пучка можливе при підклювовидному вивиху плеча, коли голівка плечової кістки давить на плечове сплетення. Клінічно воно буде проявлятись в порушенні функції дельтовидного м’яза, та відсутності активного розгинання у ліктьовому, кистьовому суглобах та розгинання пальців кисті – «висяча кисть». Буде визначатись порушення чутливості як в еполетній ділянці, так і по тилу 1-го міжпальцевого проміжку.
Іншим можливим варіантом ушкодження плечового сплетення при підклювовидному вивиху плеча є пошкодження заднього та латерального пучків. Окрім характерної для ушкодження заднього пучка клінічна картина буде доповнюватись неможливістю активного згинання у ліктьовому суглобі, та значному ослабленні згинання кисті та пальців.
Більш важким та виснажливим для пацієнтів є заключичне ушкодження плечового сплетення на рівні відділів. Воно характеризується повністю афункціональною кистю, проте зі збереженням рухів лопатки, та функцією ротаторної манжети плеча. Вираженим порушенням чутливості верхньої кінцівки.
Ушкодження або авульсія плечового сплетення за верхнім типом (корінці С5-С7) – характеризується вираженим порушенням функції плечового (в тому числі і рухів лопатки) та ліктьового суглобів зі збереженням функції кисті. Притаманним для такого ураження є внутрішньоротаційна контрактура плечового суглоба (рис. 3), підвивих у плечовому суглобі за рахунок денервації та гіпотрофії м’язів ротаторної манжети та дельтовидного м’яза. За умови авульсії цих корінців – виникає денервація зубчастого м’яза, що клінічно проявляється у вигляді «криловидної лопатки».
 |
|
Рис. 3. Підзвих у плечовому суглобі в наслідок атрофії дельтоподібного м’яза та м’язів ротаторної манжети плеча, а також внутрішньоротаційна контрактура верхньої кінцівки – у пацієнта з ушкодженням плечового сплетення за верхнім типом. |
Ушкодження або авульсія корінців плечового сплетення за нижнім типом (корінці С7-Т1) – характеризується вираженим порушенням функції кисті, та зниженням функції ліктьового суглоба. У зв’язку з тим, що у складі корінця Т1 є парасимпатичний вузол, при авульсії цього корінця виникає симптом Горнера (птоз, міоз, енофтальм) (рис. 4).
 |
|
Рис. 4. Симптом Горнера справа у пацієнта з блоком парасимпатичного вузла корінця Т1. |
Тотальна авульсія корінців (С5-Т1) плечового сплетення – найважче з уражень плечового сплетення, що проявляється повною афункціональністю верхньої кінцівки та плечового поясу (рис. 5).
 |
|
Рис. 5. Пацієнт з тотальною авульсією корінців плечового сплетення зліва. Стрілкою показано «криловидну лопатку» що виникає при ураженні довгого грудного нерва. |
Діагностика
Ключовими моментами в клінічній діагностиці ушкоджень плечового сплетення є:
- Наявність активних рухів лопатки
- Визначення Wall-press test з метою діагностики «криловидної лопатки» (рис. 6)
- Відсутність с-м.Горнера
- Визначення можливості та сили активних рухів у суглобах верхньої кінцівки
- Визначення сили утримання кисті – комбінований С8-Т1 тест
- Визначення порушень чутливості в ділянках іннервації корінців що утворюють плечове сплетення
 |
|
|
Рис. 6. Визначення «криловидносты лопатки» при поведенні Wall-press тесту: а) тест негативний; б) тест позитивний |
Окрім клінічної діагностики також велику роль у діагностиці ушкоджень плечового сплетення мають додаткові методи обстеження:
- Рентгенографія плечового суглоба та надпліччя в 3-х проекціях – дозволяє виключити вивих плеча, наявність перелому чи псевдоартрозу ключиці, наявність додаткових шийних ребер.
- УЗД ділянки плечового сплетення – дозволяє діагностувати фіброзне здавлення чи порушення цілісності на рівні стовбурів, відділів та пучків, а також візуалізувати великі псевдоменінгоцеле (що може бути опосередкованими ознаками авульсії корінця) (рис. 7).
 |
|
|
Рис. 7. УЗД корінців плечового сплетення: а) нормальний корінець (стрілочки); б) ушкодження корінця С5 в місці виходу зі спинно-мозкового каналу (хрестики) |
- ЕНМГ м’язів надпліччя та вільної верхньої кінцівки – дозволяє визначити відсоток провідності по нервам, та протікання денерваційно-реіннерваційних змін у м’язах. Слід зазначити що інформативним ЕНМГ є лише через 2-3 тижні після травми. Важливим є виконання не лише стимуляційної електронейроміографії але й голкової.
- МРТ плечового сплетення – дає змогу визначити ділянки фіброзного стиснення нервових структур, прослідкувати їх цілісність, та візуалізувати авульсивне ушкодження корінців (рис. 8).
 |
|
Рис. 8. МРТ плечових сплетень при двохсторонньому ушкодженні. Стрілками показано псевдоменінгоцеле як опосередковану ознаку авульсії корінців. Пунктиром виділено місце фіброзного здавлення стовбурів лівого плечового сплетення. |
Протоколи Alnot при ушкодженні плечового сплетення
Загальноприйнятим у світі є наступний алгоритм (протоколи Alnot) ведення та лікування пацієнтів з ушкодженнями плечового сплетення.
Після травми та встановлення діагнозу ушкодження плечового сплетення – протягом 21 доби проводять активне спостереження за постраждалим. Якщо протягом 21 дня не відзначалось жодних ознак позитивної динаміки щодо відновлення чутливості чи рухів у м’язах плечового поясу – показане електронейроміографічне обстеження та МРТ плечового сплетення з метою візуалізації рівня ушкодження – раннє хірургічне втручання. Якщо через 21 день після травми визначається когерентна (у проксимально-дистальному напрямку) позитивна динаміка щодо відновлення – призначають курс консервативної терапії, під постійним контролем лікаря (та періодичним ЕНМГ контролем), та в подальшому при наявності дефіциту функції – пізнє хірургічне лікування що полягає у ортопедичних реконструкціях. У тих випадках коли через 21 день після травми виявляється дискогерентна динаміка (відновлення відбувається у відповідні строки, проте реіннервація певних м’язів не відбувається за рахунок чого спостерігається певний дефіцит функції) – виконують ЕНМГ та МРТ плечового сплетення – та при візуалізації місця ураження – хірургічне втручання на нервах, у разі ж коли ділянки ураження не визначається, а дисоціація паттерну відновлення (порушення співвідношення між відновленням чутливості та скоротливої функції у м’язах сегменту) прогресує – можлива очікувальна тактика з виконанням ортопедичних реконструктивних втручань по закінченню можливого самостійного відновлення.
Методи оперативного лікування
На сьогодні найбільш поширеними методами в хірургії плечового сплетення є: невроліз та ендоневроліз плечового сплетення при його рубцевому здавлені, пряме відновлення цілісності ушкоджених структур (мікрохірургічний епіневральний шов), пластика дефектів плечового сплетення з використанням нервових аутотрансплантатів, невротизація гілок чи структур плечового сплетення – нервами що зберігають свою функцію, та ортопедичні корекції.
Невроліз плечового сплетення – звільнення плечового сплетення від рубцевого здавлення (рис. 9). Доцільний при збереженні цілісності нервового волокна та корінців плечового сплетення.
 |
|
|
Рис. 9. Фіброзне здавлення латерального та заднього пучків плечового сплетення: а) до невролізу; б) після невролізу |
Шов або пластика плечового сплетення – відновлення цілісності плечового сплетення при його ушкодженні. Доцільне виконання пластики плечового сплетення у випадку ушкодження на рівні стовбурів, або пучків. Пластика при ушкодженні на рівні відділів – є доволі дискутабельним питанням, оскільки відновлення правильної інтраневральної топіки таким чином – неможливе. Проте за відсутності альтернатив, та керуючись необхідністю відновлення навіть часткової функції верхньої кінцівки – виконання пластики при такому типі ураження – є можливим.
Невротизація плечового сплетення – це відновлення функції нервів плечового сплетення нервами що зберігли свою функцію – шяхом шва по типу кінець-в-кінець нерва-донора з нервом-реципієнтом. Негативною рисою невротизацій є свідома денервація м’яза донора, а отже і погіршення функції одного м’язу з метою часткового відновлення функції іншого.
Нерви-донори розподіляють на три основні групи, та в залежності від цього виділяють три основні типи невротизації: позасплетенева, внутрішньосплетенева та невротизація по типу сплетення-сплетення.
Ортопедичні реконструкції виконуються у випадках неефективної реіннервації після хірургічних втручань на периферичних нервах, застарілих (більше 6-9 місяців) травмах плечового сплетення, у випадках коли відновлення функції не викронувалось шляхом невротизації, та з метою остаточної корекції функції. Серед найбільш поширених методів ортопедичної корекції виділяють:
- Сухожильно-м’язові транспозиції
- Мікрохірургічна транспозиція васкуляризованих активних клаптів
- Артродезування суглобів
При застарілих ушкодженнях, коли наявна значна гіпотрофія дельтовидного м’яза та фіброзні зміни у його структурі – з метою компенсації його функції виконують наступні реконструктивні ортопедичні втручання:
- Транспозиція найширшого м’яза спини в положення дельтоподібного м’яза. Можливе виконання транспозиції у вигляді як невільного так і вільного клаптя з подальшою його невротизацією. Проте при порівнянні віддалених результатів, видно що використання невільного клаптя – дає значно кращі функціональні результати (рис. 10).
 |
|
|
Рис. 10. Транспозиція найширшого м’яза спини в положення дельтоподібного м’яза: а) етапи оперативного втручання; б) віддалені результати |
- Операція Ober. Показання до цієї операції – часткове збереження функції ротаторів та дельтоподібного м’яза, що дає змогу відведення чи згинання плеча в межах 20о-30о.
- Операція L`Episcopo (та її модифікації). Виконуються з метою усунення внутрішньоротаційної контрактури у плечовому суглобі з покращенням відведення плеча.
З метою відновлення згинання у ліктьовому суглобі виконують наступні типи ортопедичних реконструкцій (важливо пам’ятати що для рухів у ліктьовому суглобі необхідна активна чи пасивна стабілізація плечового суглоба):
- Флексоропластика за Стейндлером (транспозиція медіального надвиростка плеча на передню поверхню плечової кістки, можливе за умови збереження скорочень біцепса).
- Транспозиція тріцепса на біцепс плеча.
- Транспозиція великого грудного м’яза на біцепс плеча.
- Транспозиція найширшого м’яза спини на біцепс.
- Транспозиція кивального м’яза на двоголовий м’яз плеча.
- Мікрохірургічна транспозиція контрлатерального найширшого м’яза спини на біцепс.
- Мікрохірургічна транспозиція ніжного м’яза на біцепс плеча.
З метою відновлення згинання чи розгинання пальців кисті при ураженнях плечового сплетення можливі як сухожильно-м’язові транспозиції на передпліччі (згиначі чи розгиначі кисті на згиначі чи розгиначі пальців, транспозиція круглоло пронатора, та транспозиція поверхневих згиначів пальців на глибокі згиначі), так і мікрохірургічні транспозиції найширшого м’яза спини, або ніжного м’яза. Для відновлення активних рухів пальців, необхідна активна чи пасивна стабілізація кистьового суглоба (найчастише з метою стабілізації кистьового суглоба виконують його артродезування).
Нажаль, при застарілій (більше 12 місяців) тотальній авульсії корінців плечового сплетення, єдиним можливим способом відновлення функції верхньої кінцівки – є ряд складних ортопедичних реконструкцій кінцевою метою якого є утворення «ручки ляльки». Цей шлях дозволяє стабілізувати плечовий та кистьовий суглоби шляхом їхнього артродезування, і відновити згинання у ліктьовому суглобі та згинання-розгинання пальців кисті шляхом складних сухожилньо-м’язових транспозицій.
Проблеми та перспективи розвитку
Основною проблемою сучасного етапу розвитку хірургії плечового сплетення є відновлення функції та захватів кисті. Особливого значення в даному розрізі – набуває стан денервованих м’язів, що швидко атрофуються та піддаються фіброзно-жировому переродженню. На даний час ця проблема вирішується переважно ортопедичними реконструкціями, та пересадками активних мікрохірургічних клаптів. Майбутнє цієї проблеми вбачається у більш складних мікрохірургічних транспозиціях м’язів у поєднанні з їх цільовими невротизаціями, та використанні досягнень регенеративної медицини.
На другому місці постає проблема тотальної авульсії плечового сплетення, коли значно обмежені можливості не тільки невротизації плечового сплетення, а й можливих сухожильно-м’язових транспозицій. В таких випадках можливість адекватного відновлення функції верхньої кінцівки – вбачається у поєднанні як складних позасплетеневих невротизацій, так і мікрохірургічних пересадок активних клаптів, разом з сухожильно-м’язовими транспозиціями.
Безсумніву перспективним є активне впровадження технологій регенеративної медицини, що дозволяють більш тривалий час зберігати цільові м’язи придатними до реіннервації, а також значно покращують виживаність нервів при їх проростанні через ділянку шва.
Висновки
Ураження плечового сплетення – є важкою травмою, з переважно поганим прогнозом щодо відновлення, і тому потребує нагляду та висококваліфікованного лікування у спеціалізованих відділеннях. За даної травми – час від моменту ураження грає критичну роль, саме тому пацієнти з такими ушкодженнями повинні у найкоротші строки бути оглянуті спеціалістами з даної проблеми. Розвиток хірургії периферійних нервів, та регенераторної медицини – дає надію на значне покращення результатів лікування застарілих травм вже у найближчому майбутньому.
Список використаної літератури:
- В.Г. Салтыкова Ультразвуковая диагностика повреждений плечевого сплетения на различных уровнях / В.Г. Салтыкова, В.В. Митьков, И.Н. Карпов, А.В. Шток // Ультразвуковая и функцыональная диагностика. - 2010. - №3. - С.71-80
- Неттер Ф. Атлас анатомії людини / За ред. члена-кореспондента НАМН України, проф. Ю.Б. Чайковського / Укр.-лат. наук. пер. з англ. к.м.н. А.А. Цегельського – Львів: Наутілус, 2009. – 616 с.
- С.П. Миронов Ультразвуковое исследование плечевого сплетения (первый в россии опыт визуализации) / С.П. Миронов, Н.А. Еськин, Н.Ю. Матвеева, С. Г. Приписнова, Е.В. Огарев // Вестник травматологии и ортопедии им. Н.Н. Приорова. - 2008. - №4. - С.23-28
- Страфун С.С. Хірургічне лікування ушкоджень плечового сплетення / В.І. Цимбалюк, Г.В. Гайко, М.М. Сулій, С.С. Страфун // Тернопіль "Укрмедкнига". 2001. 212 с.
- A. Thallaj Sonoanatomy of the brachial plexus with single broad band-high frequency (L17-5 Mhz) linear transducer / A. Thallaj // The Internet Journal of Anesthesiology. - 2006. - Vol.11 №2.
- Ahmad Mohammad-Reda Early Post-Operative Results after Repair of Traumatic Brachial Plexus Palsy / Ahmad Mohammad-Reda // Turkish Neurosurgery. - 2013. - № 23. - С. 1-9.
- Allan J. Belzberg Surgical repair of brachial plexus injury: a multinational survey of experienced peripheral nerve surgeons / Allan J. Belzberg, Michael J. Dorsi, Phillip B. Storm, John L. Moriarity // Journal of Neurosurgery. - 2004. - № 16(5).
- Alnot J.Y. Lesions to the axillary nerve / Alnot J.Y., Liverneaux P., Silberman O. // Rev Chir Orthop Reparatrice Appar Mot. – 1996. № 82 (7). – C. 579-589.
- Anil Bhatia Nerve reconstruction: A cohort study of 93 cases of global brachial plexus palsy / Anil Bhatia, Ashok K Shyam, Piyush Doshi, Vitrag Shah // Indian Journal of Orthopaedics. - 2011. - № 45(2). - С. 153-160.
- Blaauw G. Management of brachial plexus injuries / Blaauw G., Muhlig R.S., Vredeveld J.W. // Adv Tech Stand Neurosurg. 2008; Vol.33. P.:201-231.
- Bonnard C. Isolated and combined lesions of the axillary nerve. A review of 146 cases. / Bonnard C., Anastakis D.J., van Melle G., Narakas A.O. // J Bone Joint Surg Br. – 1999. – № 81 (2). – C. 212-217.
- Chung K.C. Practical Management of Pediatric and Adult Brachial Plexus Palsies / Chung K.C., Yang L., McGillicuddy J.E. // Elsevier Saunders. 2012. 408 p.
- Darshan Kumar A. Jain An epidemiological study of traumatic brachial plexus injury patients treated at an Indian centre / Darshan Kumar A. Jain, Praveen Bhardwaj, Hari Venkataramani, S. Raja Sabapathy // Indian Journal of Plastic Surgery. - 2012. - № 45(3). - С. 498-503.
- Elhassan B. Shoulder tendon transfer options for adult patients with brachial plexus injury / Elhassan B., Bishop A., Shin A., Spinner R. // J Hand Surg Am. 2010; Vol.35 N.7. P.:1211-1219.
- Jeorg Bahm Peripheral Nerve Surgery: Indications, Surgical Strategy and Results / Jeorg Bahm, Frederic Schuind // Basic Principles of Peripheral Nerve Disorders. - 2012.
- Leandro Pretto Flores Brachial plexus surgery The role of the surgical technique for improvement of the functional outcome / Leandro Pretto Flores // Arquivos de Neuro-Psiquiatria. - 2011. - № 69(4). - С. 660-665.
- Leandro Pretto Flores The importance of the preoperative clinical parameters and the intraoperative electrophysiological monitoring in brachial plexus surgery / Leandro Pretto Flores // Arquivos de Neuro-Psiquiatria. - 2011. - № 69(4). - С. 654-659.
- M. Fox The terrible triad of the shoulder / M. Fox, S. Lambert, R. Birch // The Bone & Joint Journal. – 2009. – № 91-B (13).
- Marcelo Rosa de Rezende Results of ulnar nerve neurotization to biceps brachii muscle in brachial plexus injury / Marcelo Rosa de Rezende, Neylor Teofilo Araújo Rabelo, Clóvis Castanho Silveira Júnior, Pedro Araújo Petersen, Emygdio José Leomil De Paula, Rames Mattar Júnior // Acta Ortopedica Brasileira. - 2012. - № 20(6). - С. 317-323.
- Marcelo Rosa de Rezende What has changed in brachial plexus surgery? / Marcelo Rosa de Rezende, Gustavo Bersani Silva, Emygdio Jose´ Leomil de Paula, Rames Mattar Junior, Olavo Pires de Camargo // Clinics. - 2013. - №68(3). - С. 411-418.
- Mario G. Siqueira Surgical treatment of adult traumatic brachial plexus injuries An overview / Mario G. Siqueira, Roberto S. Martins // Arquivos de Neuro-Psiquiatria. - 2011. - № 69(4). - С. 528-535.
- Marios G Lykissas Use of intercostal nerves for different target neurotization in brachial plexus reconstruction / Marios G Lykissas, Ioannis P Kostas-Agnantis, Ananstasios V Korompilias, Marios D Vekris, Alexandros E Beris // World Journal of Orthopedics. - 2013. - № 4(3). - С. 107-111.
- Maziar Shafighi Ultrasonography for Depiction of Brachial Plexus Injury / Maziar Shafighi, Raffi Gurunluoglu, Milomir Ninkovic, Ammar Mallouhi, Gerd Bodner // J Ultrasound Med. - 2003. - №22. - С.631–634.
- Midha R. Epidemiology of brachial plexus injuries in a multitrauma population // Neurosurgery. 1997. Vol. 40. N.6. P.1182-1188.
- Miller T. Peripheral nerve injuries at the shoulder / Miller T. // The Journal of Manipulative Therapy. – 1998. – № 6 (4). – C. 170-183.
- Monreal Ricardo Surgical treatment of brachial plexus injuries in adults / Monreal Ricardo // International Orthopaedics (SICOT). - 2005. № 29. - С. 351–354.
- P.S. Bhandari Management strategy in post traumatic brachial plexus injuries / P.S. Bhandari, H.S. Bhatoe, M.K. Mukherjee, Prabal Deb // The indian journal of neurotrauma. - 2012. - № 9. - С. 19-29.
- Payne M.W. Peripheral nerve injury associated with shoulder trauma: a retrospective study and review of the literature / Payne M.W., Doherty T.J., Sequeira K.A., Miller T.A. // Journal of Clinical Neuromuscular Disease. – 2002. – № 4 (1). – C. 1-6.
- Rajiv Midha Nerve transfers for severe brachial plexus injuries: a review / Rajiv Midha // Journal of Neurosurgery. - 2004. - № 16(5).
- Rohit Garg Comparison of nerve transfers and nerve grafting for traumatic upper plexus palsy: a systematic review and analysis / Rohit Garg, Gregory A. Merrell, Howard J. Hillstrom, Scott W. Wolfe // The Journal of Bone and Joint Surgery. - 2011. - № 93. - С. 819-829.
- S. Boppana Ultrasound of Brachial Plexus: Technique, Mapping and Pathology / S. Boppana, E.C. Nandury // European Society of Radiology
- Sakellariou V.I. Treatment options for brachial plexus injuries / Sakellariou V.I., Badilas N.K., Stavropoulos N.A., Mazis G., Kotoulas H.K., Kyriakopoulos S., Tagkalegkas I., Sofianos I.P. // ISRN Orthop. 2014; Vol. 2014. Article ID 314137. 10 p.
- Scottish National Brachial Plexus Injury Service April 2009 to March 2010, Annual Report // South Glasgow University Hospitals Division. 2010. 23 p.
- Stefano Ferraresi Reinnervation of the biceps in C5–7 brachial plexus avulsion injuries: results after distal bypass surgery / Stefano Ferraresi, Debora Garozzo, Paolo Buffatti // Journal of Neurosurgery. - 2004. - № 16(5).
- Tarvilas Norkus Early and late reconstruction in brachial plexus palsy: a preliminary report / Tarvilas Norkus, Martynas Norkus, Sigitas Pranckevicius, Algimantas Pamerneckas, Arunas Zobakas, Antanas Vizgirda // Medicina (Kaunas). - 2006. - № 42(6). - С. 484-491.
- Thatte M.R. Brachial plexus injury in adults: Diagnosis and surgical treatment strategies / Thatte M.R., Babhulkar S., Hiremath A.// Ann Indian Acad Neurol. 2013; Vol.16. N.1. P.:26-33.
- Thomas H. Tung Nerve transfers to the biceps and brachialis branches to improve elbow flexion strength after brachial plexus injuries / Thomas H. Tung, Christine B. Novak, Susan E. Mackinnon // Journal of Neurosurgery. - 2003. - № 98. - С. 313-318.
- Xin Zhao Selective Neurotization of the Median Nerve in the Arm to Treat Brachial Plexus Palsy / Xin Zhao, Jie Lao, Leung-Kim Hung, Gao-Meng Zhang, Li-Yin Zhang, Yu-Dong Gu // The Journal of Bone and Joint Surgery. - 2005. - № 87. - С. 122 -135. – 38
- Yeap J.S. Nerve injuries in anterior shoulder dislocations / Yeap J.S., Lee D.J., Fazir M., Kareem B.A., Yeap J.K. // Med J Malaysia. – 2004. – № 59 (4). – C. 450-454.
- Ying Liu Phrenic nerve transfer to the musculocutaneous nerve for the repair of brachial plexus injury: electrophysiological characteristics / Ying Liu, Xun-cheng Xu, Yi Zou, Su-rong Li, Bin Zhang, Yue Wang // Neural Regeneration Research. - 2015. - № 10(2). - С. 328-333
- Yuan-Kun Tu Surgical treatment for total root avulsion type brachial plexus injuries by neurotization: a prospective comparison study between total and hemicontralateral C7 nerve root transfer / Yuan-Kun Tu, Yi-Jung Tsai, Chih-Han Chang, Fong-Chin Su, Chih-Kun Hsiao, Jacqueline Siau-Woon Tan // Microsurgery. - 2013. - № 10. - С. 91-101.
- Tag:
- Clinic of damage of shoulder plexus
- diagnostics of shoulder plex damage
- treatment of shoulder plex damage